- #リハビリテーション

著者
森 優太
医療法人松徳会 花の丘病院
千葉大学客員研究員
国立長寿医療研究センター 老年学評価研究部外来研究員
プライマリ・ケア医がリハビリテーションや運動指導に着目する必要性
地域や社会で生活していくためには、身体的にも精神的にも活発に暮らしていけることが健康を維持するための方法であると考えられています。その中で、地域在住者が意欲的に運動を実施したり身体活動を向上する取り組みは極めて重要になります。
プライマリケアの現場では医師が中心となり、リハビリテーション専門職と協働したりして介入することが求められています。
例えば、ランダム化比較試験(世界中で約16,000 人の参加者が参加した 46 件)の系統的レビューとメタ分析の先行研究では、プライマリケアの医療専門家によって実施または促された身体活動介入は、地域在住成人者の中強度から高強度の身体活動を増加させ、体重減少に効果的であったことが報告されています1)。
地域在住者の身体活動レベルを高めることは公衆衛生上の優先事項であり、病気の重症化予防や再発予防にも大きく寄与することが期待されます。さらには、地域のクリニックや一般診療所は地域在住者が定期的に訪れ、アクセスがしやすい医療機関であり、プライマリ・ケア医は定期的に患者に身体活動の増加に向けた介入を提供する機会があります。
実際に、著者自身は理学療法士で、クリニックに所属しており、医師の指示により地域在住者の運動指導を定期的に実施しています。しかしながら、多くのクリニックでは、理学療法士といったリハビリテーション専門職が専従勤務している施設は多くありません。また多くの担当患者をかかえる医師が十分に運動指導を提供する時間は確保できないのが現状です。また実際に運動療法を処方する場合においては、保険制度の違いや、通所(外来)・訪問リハビリテーション等の選択ができますが、どのような目的でこれらを進めれば良いか難渋することも多いのではないでしょうか。
本記事では、プライマリ・ケア医に役立つ運動指導やリハビリテーションサービス選択のポイント、制度面に関して説明を行います。
プライマリ・ケア医に役立つリハビリテーションサービス選択のポイント
プライマリ・ケア医として対象者に運動を促す手段として、プライマリ・ケア医自身が運動指導を実施する方法と、プライマリ・ケア医の指示によりリハビリテーション専門職が介入する方法の2つの手段があります。前者の場合では比較的、診察時間の限られた時間で提供可能な指導内容となるため、病状が安定しており、日常生活が自立している方にとっては最適な選択であるかもしれません。一方で、心肺機能や血糖コントロールが不良であったり、日常生活が自立していない方にとっては、医師の指示によるリハビリテーション専門職の介入により適切な運動の種類、強度、時間、頻度を調整して進めていくことが良いでしょう。その場合、通所・訪問の2つのリハビリテーションを提供する選択肢があります。以下に制度や内容の違いをまとめていきます。
訪問によるリハビリテーション
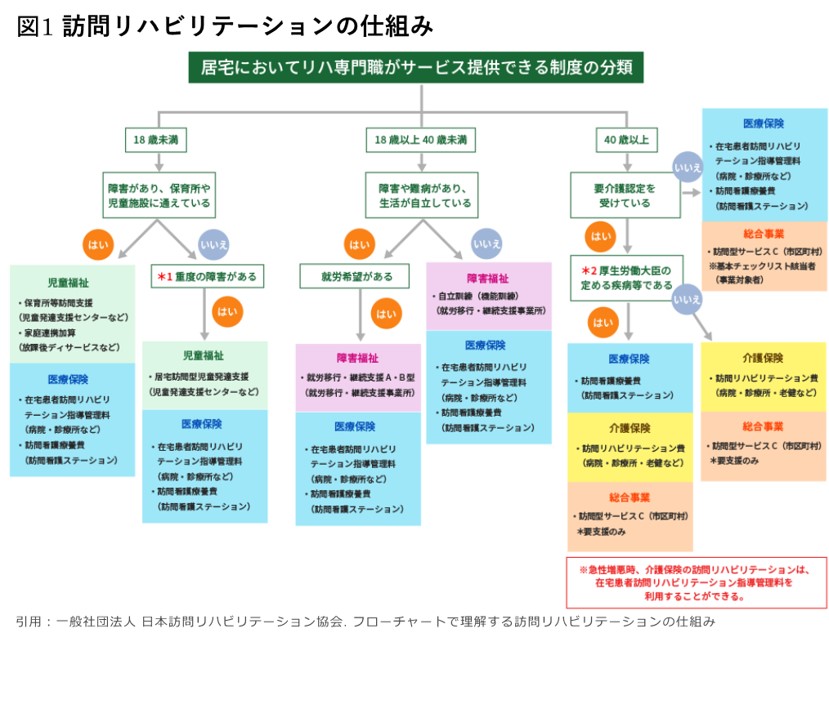
利用者の自宅に訪問してリハビリテーションを行うサービスとして、「訪問リハビリテーション」と「訪問看護からのリハビリテーション」があります。「訪問リハビリテーション」は利用者がご自宅でリハビリテーションを受けるサービスで、理学療法士や作業療法士、言語聴覚士が直接居宅まで訪問します。それに対して、「訪問看護からのリハビリテーション」は、まず看護師が訪問し、その後、必要であればリハビリテーション専門職が介入します。前者は主に身体機能向上を目指しますが、後者は看護とリハビリテーションをトータルに提供し、利用者の状態に合わせた包括的な支援を行います。訪問リハビリテーションは、病院・診療所などが運営しており、その施設の医師からの指示においてリハビリテーションを提供します。

また、制度分類の視点では、40歳以上の対象者では、要介護認定を受けているか、厚生労働大臣の定める疾病等であるかによって、医療保険、介護保険、総合事業に分けることができます(図1)。
通所によるリハビリテーション
通所サービスを用いたリハビリテーションにおいては介護保険と医療保険の2つの保険制度を活用した選択肢があります。
介護保険に基づく通所リハビリテーション(デイケア)は、高齢者や障がい者が医師が配置されている医療機関等の施設を通じて日中にリハビリテーションを受け、身体機能の維持・向上を図ります。理学療法士や作業療法士の指導のもと、日常生活の自立を支援し、介護度に応じたプログラムが提供されます。また、介護保険制度ではその他に医師の配置義務のない通所介護(デイサービス) もあります。しかしながら、リハビリテーションに特化したデイサービス等もあり、リハビリテーション専門職や機能訓練指導員による身体機能の維持・回復のための訓練が受けられます。
医療保険で提供される外来リハビリテーションは、医療機関での診療に基づくサービスとなります。医師の診断書に基づき、急性期や疾患治療後の患者が外来で理学療法や作業療法を受け、医学的視点に基づく治療計画が立てられます。通常、診療所や病院のリハビリテーション部門で提供され、患者は通院して治療を受けます。
プライマリ・ケア医に役立つ気軽にできる運動指導のポイント
運動のみでは十分に1日の身体活動を確保できない場合や運動が苦手な方に対しては、『運動』と『生活活動』の併用が求められます。例えば、糖尿病診療ガイドライン20192)では、有酸素運動は、中強度で週に150分かそれ以上、週に3回以上、運動をしない日が2日間以上続かないように行い、レジスタンス運動は、連続しない日程で週に2~3回行うことがそれぞれ推奨されています。前提として、身体機能評価を行い、患者の病状・重症度に応じて適切な運動の種類、強度、時間、頻度を選択する必要があります。しかしながら、上記を達成するためには、かなりの時間の確保が必要となります。まずは”日々の活動量を増やす“ことを目的とした場合は以下のような提案をすることができます。
歩く際は早歩き・歩幅を広く
通学や通勤の行き帰りで普通のウォーキングだけでなく早歩きを取り入れることが重要です。「常に速歩きをしていると疲れてしまい継続できない」といった場合は、「速歩き」と「ゆっくり歩き」を数分間ずつ交互に繰り返すウォーキング法であるインターバル速歩でも可能です。
歯磨きや家事をしながらつま先立ち・スクワット
生活動作をしながらつま先立ちやスクワットをすることで筋力向上が期待されます。このように“ながら運動”は、「テレビを見ながら」「家事をしながら」など、日常生活の中の動作にプラスで工夫をするだけで、活動量を上げることができます。ポイントは毎日継続して行うことが重要なのでつま先立ち・スクワットのイラストを洗面所や冷蔵庫に貼っておくことで長続きが可能となります。
ゲーミフィケーションや動画サイトを用いた身体活動
テレビやスマホのアプリ・動画サイト等を活用したゲーミフィケーションによる有酸素運動や筋力トレーニングも着目されています。これらは、スポーツや音楽、アスレチック、ダンス、冒険といった楽しみながら自然と身体に負荷をかけられるのが大きな魅力となります。
歩数計アプリケーションを用いた身体活動評価
スマホやウェアラブル機器を用いることで身体活動量の評価が可能になりました。それらの機器は、歩数や歩行距離に加え、加速度計による身体活動量、心拍数や睡眠時間の評価も可能です。最近では、目標歩数を達成するとポイント取得が可能なインセンティブが提供されるアプリもあります。
カレンダーを用いた運動・歩数評価
上記のテレビやスマホ、アプリの使用が困難な方に対しても日々の歩数や、運動実施の有無をカレンダーにチェックするだけでも運動が長続きしやすくなる可能性があります。
ポイント・まとめ
- 地域のクリニックや一般診療所は地域在住者が定期的に訪れ、アクセスがしやすい医療機関であり、プライマリ・ケア医は定期的に患者に身体活動介入を提供する機会があります。
- プライマリ・ケア医として対象者に運動を促す手段として、医師自身が運動指導を実施する場合と、医師の指示によりリハビリテーション専門職が介入する2つの選択を取ることができます。
- 医師の指示によりリハビリテーション専門職が通所・訪問リハビリテーションを実施して適切な運動の種類、強度、時間、頻度を選択することができます。
- まずは”日々の活動量を増やす“ことを目的とした運動指導が重要となります。
1) Kettle VE, Madigan CD, Coombe A, et al. Effectiveness of physical activity interventions delivered or prompted by health professionals in primary care settings: systematic review and meta-analysis of randomised controlled trials. BMJ. 2022;376:e068465.
2) 荒木栄一. "糖尿病診療ガイドライン 2019." 日本内科学会雑誌 109.5 (2020): 945-950.





















